Mieux connaître son dos
« J’ai mal au dos », « j’ai un tour de rein », « je suis bloqué du dos », « j’ai un nerf de coincé »… Autant de formules pour nous décrire un symptôme : la douleur. Mais qu’en est-il en réalité ? Avant de voir d’où peut venir cette douleur, apprenons à mieux connaître son dos…
Vous utilisez ces formules pour nous décrire votre motif de consultation comme une évidence. Sauf que cela n’a rien d’évident, un dos, ou rachis en terme médical, est composé de 26 structures osseuses* de formes et de fonctionnements mécaniques différents !
*: Il y a 33 vertèbres en moyenne, 5 fusionnent pour donner le Sacrum, et 4 le Coccyx.
Dans cette page, vous trouverez :
Le Dos, c’est Quoi ? :
Le Dos, c’est Quoi ?
Composition :
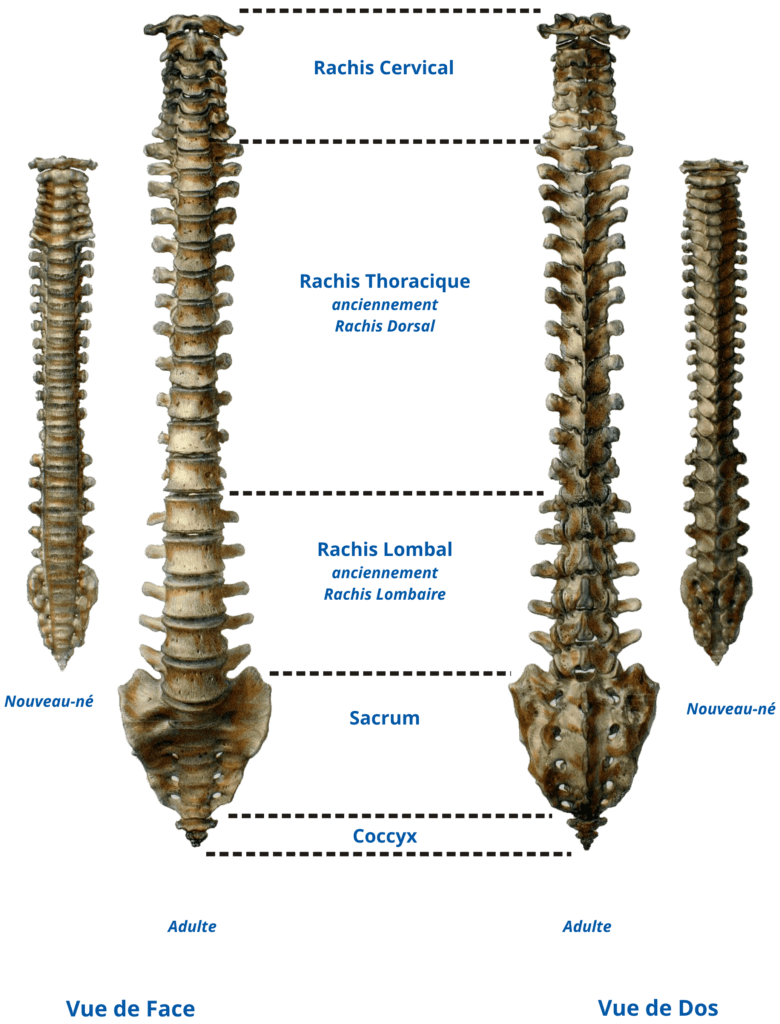
Le dos, ou rachis, se décompose en plusieurs segments : le rachis cervical (le cou), le rachis dorsal (qui compose la poitrine ou thorax avec les côtes), le rachis lombaire (avec l’abdomen en avant) et enfin au niveau du pelvis (le bassin) deux pièces un peu particulières : le sacrum et le coccyx (pour plus de détails cliquez sur le texte en gras). Il forme l’armature centrale de notre corps. Il sert de soutien mobile au tronc, et de protection pour l’ensemble des nerfs qui s’y trouvent : la moelle spinale ou moelle épinière entourée par une gaine inextensible, les méninges.
Classification :
Chaque segment correspond à un ensemble de vertèbres à l’aspect plus ou moins identique. Chaque secteur comporte un nombre différent de vertèbres.
Dans chaque segment (codé par leur initiale) les vertèbres sont numérotées de haut en bas. Les vertèbres cervicales sont donc notées de C1 à C7, les thoraciques de T1 à T12 (ou Th1 à Th12), les lombaires de L1 à L5.
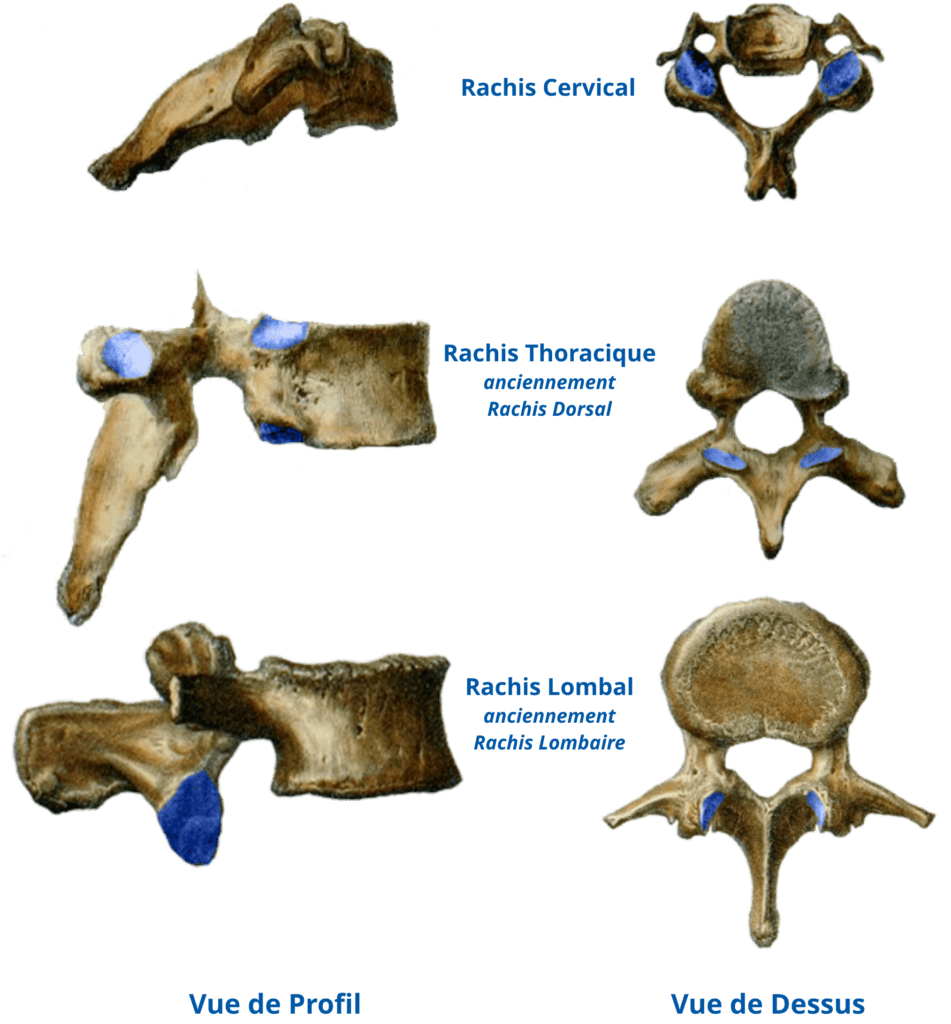
Des pièces particulières :
Pour le sacrum et le coccyx, le principe reste le même car ils proviennent de plusieurs vertèbres qui fusionnent au cours de la croissance. Les pièces osseuses sont codées de S1 à S5 et de Co1 à Co4 (parfois Cx1 à Cx4).
Il existe deux vertèbres très particulières par leurs formes, la première vertèbre cervicale ou atlas (car elle porte la tête comme Atlas portait le monde dans la légende) et la deuxième vertèbre cervicale ou axis (car elle sert d’axe à l’atlas).
Le Dos, ça fonctionne Comment ?
L’Unité Fonctionnelle Rachidienne
Un ensemble complexe :
La colonne vertébrale, ou rachis, est un ensemble composite formé d’une alternance de pièces osseuses et d’éléments fibro-cartilagineux : les disques intervertébraux. Ce dispositif est complété en arrière par deux articulations (dites interapophysaires ou zygapophyses) supérieures et inférieures.
Chaque vertèbre est donc en relation avec deux autres vertèbres (une au dessus et une en dessous) par l’intermédiaire 2 disques intervertébraux en avant et de 4 articulations en arrière .

Définition et composition :
L’unité fonctionnelle rachidienne comporte une vertèbre qui sert de socle et celle qui est immédiatement supérieure. Par convention scientifique, on étudie la mobilité de la vertèbre supérieure par rapport à la vertèbre inférieure considérée comme immobile.
L’unité fonctionnelle du rachis se compose de l’ensemble disco-corporéal (union du disque avec les corps des deux vertèbres qui l’encadrent), du foramen conjugué (émergence des nerfs rachidiens), des articulaires postérieures (droite et gauche), et des ligaments intervertébraux attenants (Schmorl & Junghans, 1956; Castaing & Santini, 1960; Kapandji, 1986). Cette unité fonctionnelle ne saurait toutefois être complète sans les différents groupes musculaires qui l’encadrent.
Fonctions :
Cette unité fonctionnelle est subdivisée en un segment antérieur porteur et amortisseur des charges, et un segment postérieur dynamique qui contrôle et guide les mobilités. Le comportement biomécanique de ces deux composantes de l’unité fonctionnelle est indissociable l’un de l’autre, il y a interaction mutuelle.

Le Disque intervertébral
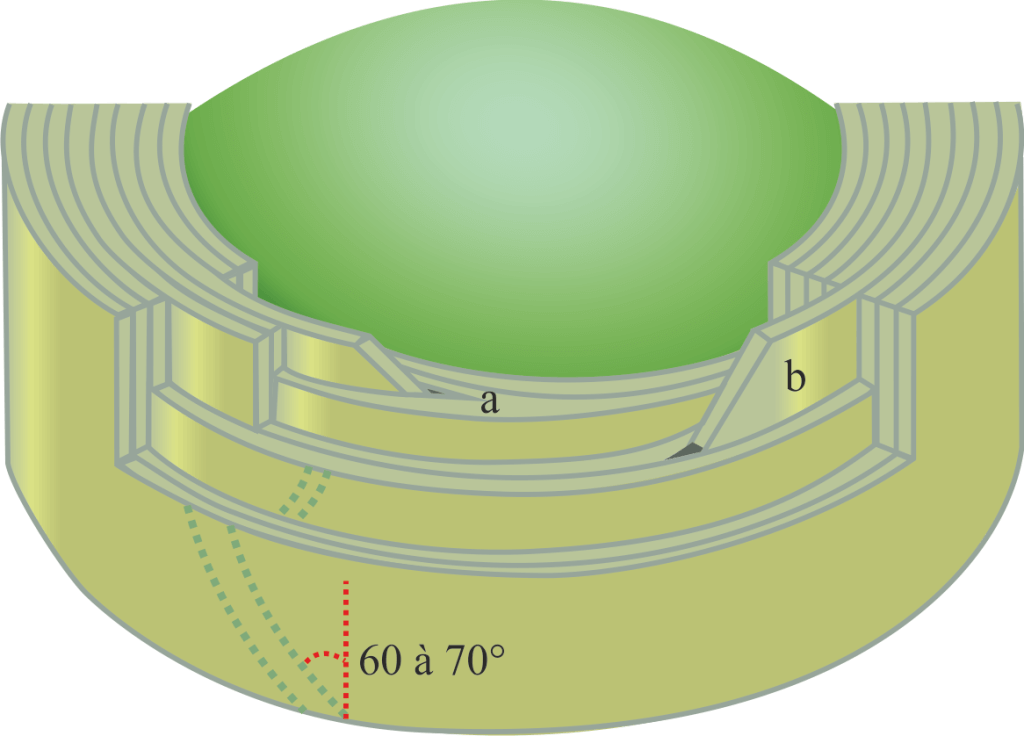
Le disque intervertébral est composé d’un noyau gélatineux, le Nucleus Pulposus, et d’un anneau fibreux périphérique, l’Annulus Fibrosus, formé par plusieurs lamelles collées les unes aux autres (voir ci-contre).
Au nombre de 23, ils diminuent en hauteur jusqu’au disque Th5–Th6 puis augmentent progressivement jusqu’au disque L5–S1. Il n’existe pas de complexe disco-corporéal au niveau de la relation Occiput-Atlas-Axis.
Caractéristiques mécaniques :
Les disques intervertébraux contribuent pour 28% aux déformations élastiques survenant au niveau du rachis (Pollintine, et al., 2010). Cette capacité d’absorption diminue avec l’âge. Ils jouent un rôle prépondérant dans la stabilité rachidienne (Meijer, et al., 2011).
Le disque intervertébral présente des modifications de hauteur dans la journée de 10% à 20% selon les auteurs. La moitié de cette perte de hauteur se produit dans l’heure qui suit le lever.
En fin de journée, le disque ayant perdu de sa hauteur :
- Le rachis est plus sensible aux contraintes en cisaillement et les pressions sur les articulaires postérieures sont plus fortes (Zander, et al., 2010; Stokes, 1987; Taylor & Twomey, 1984 ; Botsford et al., 1994).
- Il existe un bombement discal postérieur physiologique d’environ 1 mm (Hirsch & Nachemson, 1954),
- et chaque disque ayant aussi perdu environ 1 mm de hauteur notre taille a diminué de 1 à 3 cm ! (que l’on récupère la nuit – Wilke, et al., 1999 ).
Évolution et vieillissement :
Le disque fonctionne en état de précontrainte qui diminue avec le vieillissement (Michalek, et al., 2012 ; Campana, et al., 2011). Sa résistance à la compression dépend de sa teneur en eau (Best, et al., 1994), pour cette raison il est indispensable de s’hydrater tout au long de la journée.
Le disque devient presque complétement avasculaire (c’est à dire sans vaisseaux sanguins) dès l’âge de 4 ans, seule la partie externe de l’Annulus reste vascularisée jusqu’à l’âge de 20 ans ; un réseau lymphatique accompagne le système artério-veineux (Rudert & Tillmann, 1993; Peacock, 1952).
Le vieillissement discal est précoce, différents stades peuvent être décrits. Les premières lésions périphériques se retrouvent dès l’âge de 17 à 20 ans, on peut les considérer comme constantes à partir de 30 ans (Boos, et al., 2002; Peacock, 1952).
Lors du vieillissement du disque, la pression interne chute. Le disque bombe vers l’arrière. C’est la Protrusion discale. Lorsque cet anneau se déchire, il laisse sortir une partie du Nucleus. C’est la Hernie discale.
Le Complexe Articulaire postérieur
Le complexe articulaire postérieur guide la mobilité du rachis selon les trois plans de l’espace : mouvements de flexion-extension, inclinaisons latérales droite et gauche, rotation axiale droite et gauche.
Il participe également à la stabilisation de l’unité fonctionnelle sous l’effet d’une charge, principalement aux alentours de la station debout érigée en position neutre (Robertson, et al., 2013; Ma, et al., 2008). Articulaires et ligaments contrôlent les mobilités en permanence, sans intervalle de laxité (Schendel, et al., 1993).
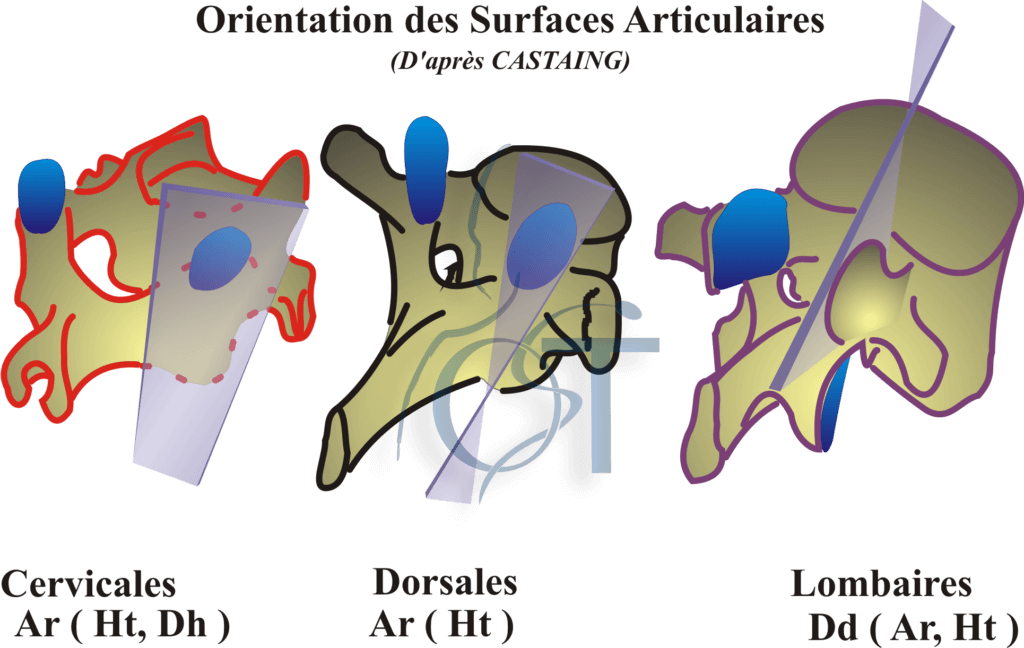
Des caractères régionaux :
Chaque région rachidienne se caractérise par une orientation particulière des facettes articulaires, mais celle-ci est variable selon les étages et les individus. L’orientation varie avec la croissance osseuse pour se stabiliser à l’âge adulte. Une adaptation morphologique en fonction de la charge et la nature du travail effectué existe néanmoins la vie durant. L’orientation des facettes articulaires n’est pas toujours symétrique droite – gauche, on parle alors de tropisme articulaire. Les facettes articulaires sont matures chez les filles dès 12 ans alors qu’elles continuent leur croissance chez les garçons (Masharawi, et al., 2009 ; Miyake, et al., 1996). L’augmentation des surfaces articulaires chez les personnes de plus de 40 ans semble secondaire au port de charge cumulé durant la vie (Otsuka, et al., 2010). L’espace intra-articulaire commence à se réduire dès 30 ans au niveau L5–S1, sur toute la hauteur du rachis lombaire après 40 ans (Simon, et al., 2012).
Un fonctionnement dépendant :
Le fonctionnement du complexe articulaire postérieur est interdépendant avec l’état fonctionnel du complexe disco-corporéal, la masse gastro-viscérale antérieure, la posture générale du corps (Leteneur, et al., 2013). La dégénérescence discale modifie le déroulement et l’amplitude des mobilités dans l’espace de manière couplée pour la flexion-extension et l’inclinaison latérale, de manière isolée pour la rotation axiale. La dégénérescence discale est associée à la production d’ostéophytes (les becs de perroquet) au niveau du corps de la vertèbre et au niveau des articulaires postérieures. Cette modification morphologique serait une réaction de défense biologique en vue de stabiliser le segment intervertébral (Paholpak, et al., 2013).
La température a un impact sur la stabilité en rotation et en inclinaison latérale (Zirbel, et al., 2013 ). L’immobilité induit la formation d’adhérences intra-articulaires en fonction du temps, celles-ci sont responsables ensuite d’hypo-mobilités (Cramer, et al., 2010).
On retrouve au niveau des articulaires postérieures deux petits replis fortement vascularisés et innervés, les replis méniscoïdes, ainsi appelés car en forme de ménisques (Taylor & McCormick, 1991 ; Emminger, 1972). Leur rôle reste encore mal compris. Les hémorragies chroniques de ces structures sont responsables de douleurs chroniques et sont associées à des lésions articulaires sévères (Schulte, et al., 2010).
Le Foramen conjugué et le nerf rachidien

Le foramen conjugué ou trou de conjugaison est appelé ainsi car il s’agit d’un espace formé par la réunion de deux vertèbres, et situé sur le côté (voir figure plus haut, au milieu). C’est par cet espace que le nerf rachidien sort du canal vertébral.
Le nerf est guidé dans son trajet par un ensemble de petits ligaments (variables selon les étages vertébraux). Il est accompagné par un réseau de veines et d’artères. Le reste de l’espace est occupé par un amas graisseux.
Surface variable :
La taille de cet espace est variable au cours de la journée en fonction de l’état de pression du disque intervertébral, et selon les mouvements effectués. Il peut être réduit de manière définitive par des ostéophytes (excroissance osseuse associée à un vieillissement des structures discales ou articulaires) situés soit au niveau de l’articulaire postérieure soit au niveau du corps vertébral. À partir d’une certaine taille, ces ostéophytes viennent irriter le nerf dans son trajet. À un stade avancé d’arthrose, certains ligaments augmentent de volume jusqu’à provoquer parfois une compression de la moelle spinale, c’est le canal lombaire étroit acquis.
Le plus souvent, l’espace est réduit de manière plus ou moins transitoire par un bombement du disque vers l’arrière (la protrusion discale) ou par une hernie discale. Le nerf est alors comprimé soit directement par le disque ou la hernie, soit indirectement par le réseau veineux qui l’accompagne (les veines gonflent sous l’effet de la compression discale et viennent appuyer sur le nerf).
Sortie des nerfs :
Dès sa sortie du foramen conjugué, le nerf se divise en deux. Une partie se dirige vers l’arrière en direction de l’articulation postérieure et des muscles du dos, l’autre vers l’avant vers un ensemble de muscles, d’articulations, de ligaments et d’une partie de la peau spécifique à chaque nerf. Cette partie antérieure fusionne avec une autre partie du système nerveux, dit système nerveux neurovégétatif, dont le rôle est de gérer les fonctions de base du corps (circulation sanguine, viscères, hormones). Chaque nerf possède son territoire neurovégétatif particulier.
Après sa sortie du foramen conjugué, chaque racine fusionne avec une ou plusieurs autres racines pour former un nerf qui possède un trajet spécifique le mettant en relation avec d’autres structures du corps (muscles, vaisseaux sanguins, viscères). Le nerf peut être irrité également durant ce trajet.
Les Muscles
Il est habituel de comparer le dos à un mât articulé, c’est une structure complexe et flexible qui soutient notre corps. Imaginez un mât dressé au dessus d’une coque (le bassin), composé de multiples segments empilés les uns sur les autres : les vertèbres. Ces segments sont mobiles, leur articulation étant assurée par des disques intervertébraux, ce qui confère au rachis à la fois stabilité et souplesse.
Maintenir ce mât en équilibre demande un système de haubans, où les muscles et les ligaments jouent un rôle crucial. Les ligaments, agissent comme des haubans passifs, limitant les mouvements excessifs et assurant la cohésion des segments vertébraux entre eux. Les muscles, comme des haubans actifs, ajustent constamment leur tension pour stabiliser le rachis, permettant des mouvements fluides tout en maintenant l’alignement.
Grâce à cette architecture, le rachis permet de se tenir debout (c’est la posture), et peut supporter des charges importantes tout en conservant une grande liberté de mouvement, essentielle pour nos activités quotidiennes.
La musculature du Dos est organisée en trois couches (ou plans) : profonde, moyenne et superficielle
Le plan profond :
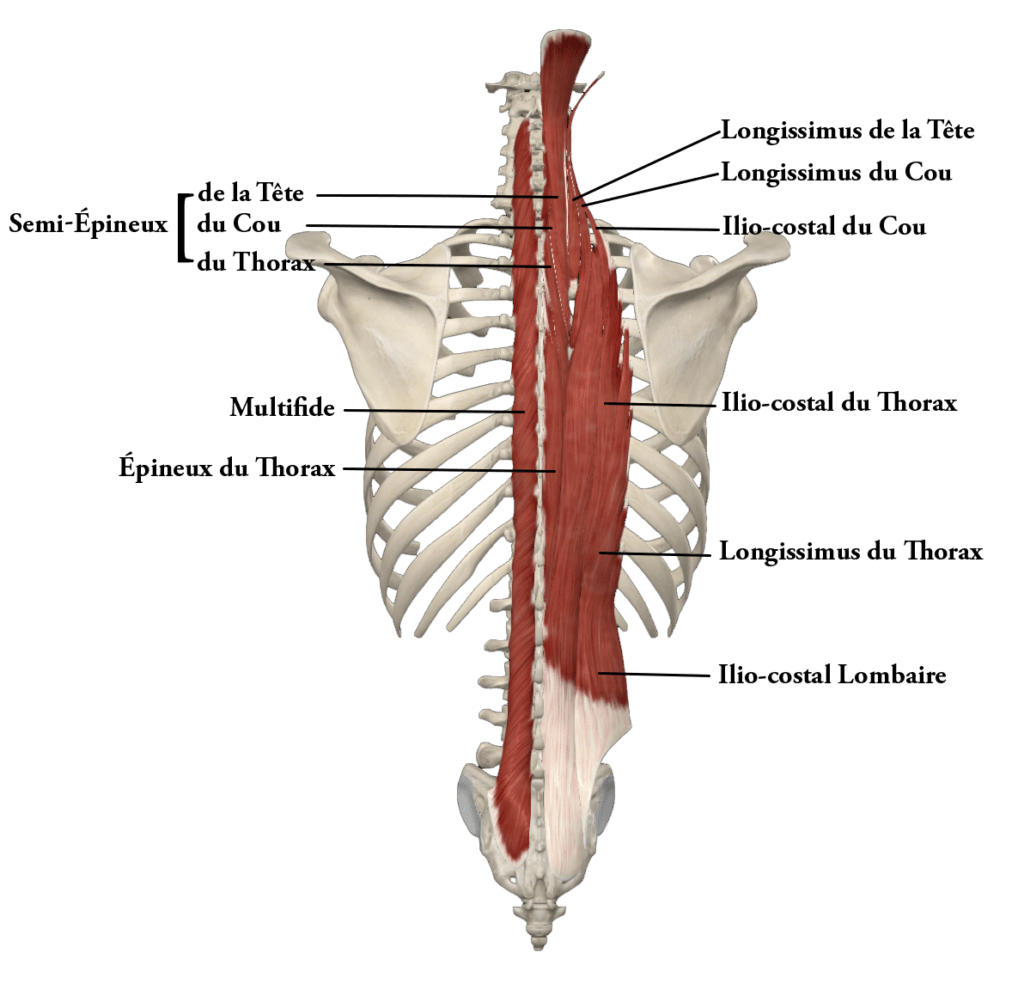

Les muscles du plan profond forment un ensemble complexe principalement chargé d’assurer et de réguler ce que l’on appelle la posture, c’est-à-dire le fait de se tenir droit. Organisés en colonnes le long du rachis, ils rendent les parties qui le composent indissociables. Pour remplir cette fonction posturale, ils sont contenu dans une gaine qui se comporte comme une colonne hydraulique : plus elle reçoit la pression de la cavité abdominale plus elle provoque un auto-grandissement.
Ces muscles sont sensibles au vieillissement et à l’inactivité. Les fibres musculaires sont alors remplacées par une graisse compressible qui ne permet plus la stabilisation hydraulique du dos.
Dans cette gaine, les muscles fonctionnent par bouffées de quelques millisecondes pour réguler l’équilibre.
Attention : ces muscles ne peuvent se contracter que quelques minutes par jour. Inutile, voire contre-productif et douloureux, de demander à une personne de se tenir droit. S’il est voûté, c’est un problème de pression abdominale et non de musculature du dos.
Le plan moyen :
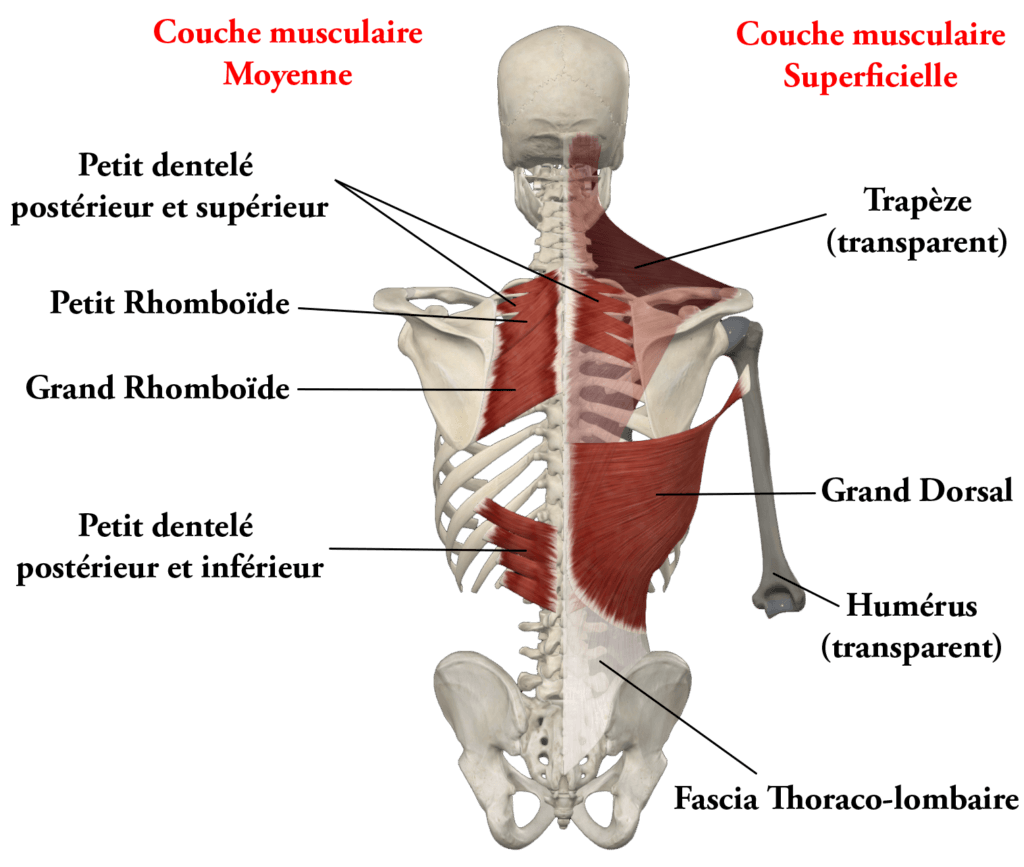

Le plan moyen est essentiellement un plan de coordination entre la respiration (attaches costales des Petits dentelés postérieurs) et l’extension des membres. Très utile lors de la course, il induit une inspiration prolongée et forcée lors de l’extension simultanée des membres suivie d’une expiration brève lors de la phase de regroupement en raison des attaches costales des muscles petits dentelés postérieurs dont la traction ouvre la cage thoracique comme un soufflet. Ce plan permet également une rotation du tronc sur lui-même synonyme d’un changement de direction rapide. L’inconvénient majeur est un essoufflement très rapide lors de la course, problème qu’Homo Sapiens a dépassé en rendant son diaphragme indépendant de la mobilité des membres.
De cet héritage lointain, nous avons conservé une rotation inverse du bassin et des épaules qui diminue le coût énergétique de la marche.
Le plan superficiel :
Ce plan est consacré à l’organisation de la motricité du membre supérieur dans l’espace.
Originellement conçu pour absorber les impacts d’une locomotion quadrupède et permettre des mouvements vifs et soudains pour attraper une proie, il oriente et stabilise l’épaule dans l’espace ce qui permet dans un second temps une motricité fine et rapide du coude et de la main.
Ce plan participe également à la coordination de la rotation entre bassin et épaules lors de la marche ou de la course.
Muscles associés :
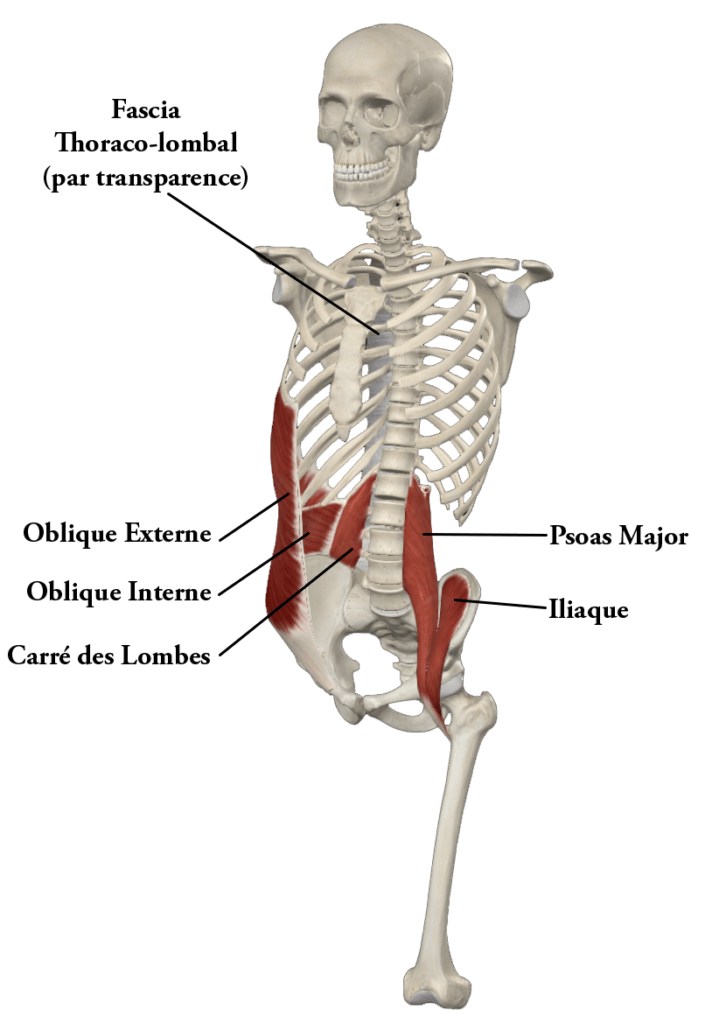
La musculature de la paroi abdominale est essentielle et indispensable au bon fonctionnement du rachis dont elle assure la stabilité, et la mobilité en rotation.
La pression exercée par le contenu viscéral sur le rachis dépend de la tonicité de la paroi, en particulier des muscles obliques et du muscle transverse (non figuré sur le schéma ci-dessus). Trop faible, le dos devient instable et s’effondre sur lui-même, toute la pression s’exerçant sur les disques intervertébraux. Trop élevée (attention aux fans d’abdominaux), le dos se redresse de façon excessive et toute la pression se situe au niveau des petites articulations postérieures qui ne sont pas prévues pour supporter cette compression prolongée et deviennent douloureuses.
Le muscle Carré des lombes joue un rôle dans la stabilisation latérale du rachis lombaire. Il a la particularité de projeter des fibres musculaires dans un ligament robuste qui relie la dernière vertèbre lombaire (L5) à l’Iliaque, connu sous le nom de ligament ilio-lombaire. Jusqu’à l’âge d’environ 40 ans, grâce à ces fibres, ce ligament est contractile et s’adapte à la mobilité. Cependant, avec le vieillissement, les fibres musculaires intégrées dans le ligament se transforment en cartilage, rendant le ligament rigide et non adaptable, ce qui augmente les tensions sur L5.
Le muscle Psoas-iliaque, qui est la combinaison des muscles Psoas major et Iliaque, est constamment sollicité dans nos activités quotidiennes en raison de sa structure complexe. Que ce soit pour rester debout, marcher, s’asseoir ou se lever, ce muscle joue un rôle crucial. Il a été un élément clé dans le développement de la posture bipède au fil de l’évolution. Il est fréquemment associé aux douleurs du rachis lombaire. Une contracture de ce muscle peut entraîner une posture inclinée vers l’avant, et une inflammation (psoïtis) peut rendre difficile la pose du pied sur le sol.
Pourquoi j’ai mal ?
Une douleur du dos n’est donc jamais simple.
Surtout, ce n’est jamais celle de votre voisin ni la même qu’il y a 6 mois (même si les symptômes semblent identiques) ! Chaque douleur est particulière et doit être analysée avec attention.
Selon le mode d’apparition, une douleur du dos peut être reliée :
- À un problème profond, intersegmentaire (mise en jeu du plan musculaire profond)
- À une incoordination entre respiration et locomotion ; une incoordination entre les membres supérieurs et inférieurs lors d’un geste complexe (plan musculaire moyen)
- À une incoordination entre la mobilité du membre supérieur et la posture (plan musculaire superficiel)
Pour chacune de ces grandes catégories, la douleur du dos peut être située en regard de la lésion (directe) ou à distance (on parle alors de douleur projetée). Dans la douleur projetée, la douleur ressentie ne correspond pas à l’origine réelle du symptôme.
Une douleur directe peut provenir :
- D’un conflit sur le trajet du nerf dans le canal vertébral entre son origine réelle et sa sortie par le foramen conjugué ;
- D’un conflit au niveau du disque intervertébral en relation avec une baisse de sa pression interne, une protrusion ou une hernie discale ;
- D’un problème articulaire postérieur par arthrose ou inflammation ; par pincement d’un repli méniscoïde ;
- D’une problème au niveau du foramen conjugué en relation avec une hernie discale, un gonflement du réseau veineux ; rarement par excès de graisse (lipomatose épidurale, cause hormonale) ou par tumeur du nerf lui-même ;
- D’un dysfonctionnement vertébral qui associe dans son mode de survenue une déformation discale, une inflammation articulaire, des contractures musculaires et un gonflement du réseau veineux;
- D’un conflit situé sur le trajet du nerf en dehors du rachis. Les causes sont ici multiples, de la simple contracture musculaire à la tumeur (bénigne ou non) en passant par des problèmes intestinaux, pulmonaires, vasculaires, gynécologiques, etc.
Une douleur projetée peut provenir :
- D’une partie isolée du territoire de peau innervé, par exemple une douleur du pli de l’aine ou sur le devant du tibia peut être en relation avec un souci discal L5-S1 ;
- De la contracture des muscles profonds du dos ;
- D’un problème fonctionnel ou organique de n’importe quel viscère dépendant du territoire de la racine nerveuse, par exemple une sciatalgie en rapport avec une inflammation de la partie terminale de l’intestin (le sigmoïde) ou une douleur à la partie interne de la cuisse en rapport avec une ovulation ;
- Inversement, la douleur d’origine rachidienne peut être ressentie au niveau de n’importe quel viscère du territoire, par exemple une douleur à l’estomac peut être mise en relation avec un dysfonctionnement vertébral thoracique ;
- D’une affection métabolique ou hormonale générale, etc.
Même si elle est visible sur une imagerie médicale, l’arthrose, la protrusion ou la hernie n’est pas toujours l’origine de la douleur tout comme une douleur n’est pas forcement un simple « blocage ». Un temps d’analyse est toujours nécessaire, il existe un tableau clinique spécifique pour chaque nerf.
La douleur ressentie est donc soit fonctionnelle, soit organique, le plus souvent mixte avec prédominance de l’un des deux aspects. La discussion et l’examen clinique permettent de définir l’hypothèse la plus probable qu’il convient parfois de confirmer grâce aux examens complémentaires (imagerie médicale, prise de sang, autres examens) avant d’intervenir. Les techniques ostéopathiques utilisées seront différentes selon l’origine de votre douleur. Leur utilisation ne doit rien au hasard.
Votre douleur est toujours le résultat d’un phénomène complexe qu’il s’agit de comprendre avant d’agir en toute sécurité.
C’est la partie émergée d’un iceberg où mode de vie (sédentarité, surpoids), traumatismes et blessures, troubles posturaux et musculo-squelettiques, stress et tensions émotionnelles, problèmes viscéraux doivent être évalués à chaque fois.
Alors, toujours partant pour un « déblocage express » vite fait entre deux portes ? Moi, non ! C’est tellement mieux en prenant son temps…
Références :
Akdemir, G., 2010. Thoracic and lumbar intraforaminal ligaments. J Neurosurg Spine , Sep, 13:351–355.
Akdemir, G., Misra, M., Dujovny, M. & Alp, S., 1999. Microanatomy of thoracic spine foramina and ligaments. Dans: Thoracoscopic spine surgery. s.l.:Thieme.
Best, B. et al., 1994. Compressive mechanical properties of the human anulus fibrosus and their relationship to biochemical composition. Spine, Jan, 19(2):212-21.
Botsford, D., Esses, S. & Ogilvie-Harris, D., 1994. In vivo diurnal variation in intervertebral disc volume and morphology. Spine, 15 Apr, 19(8):935-40.
Boos, N. et al., 2002. Classification of age-related changes in lumbar intervertebral discs. Spine, 27(23):2631-2644.
Bourgery, J. & Bernard, C., 1867-1871. Traité complet de l’anatomie de l’homme, par les Drs Bourgery et Claude Bernard et le professeur-dessinateur-anatomiste N.H. Jacob, avec le concours de Ludovic Hirschfeld.. Paris: s.n.
Campana, S. et al., 2011. Relationships between viscoelastic properties of lumbar intervertebral disc and degeneration grade assessed by MRI.. J Mech Behav Biomed Mater., May, 4(4):593-9.
Castaing, J. & Santini, J., 1960. Anatomie Fonctionnelle de l’Appareil Locomoteur. Paris: Vigot.
Cramer, G. et al., 2010. Zygapophyseal joint adhesions after induced hypomobility.. J Manipulative Physiol Ther., Sep, 33(7):508-18.
Emminger, E., 1972. Les articulations interapophysaires et leurs structures méniscoïdes vues sous l’angle de la pathologie. Ann Méd Phys., 15 : 219-237.
Engel, R. & Bogduk, N., 1982. The menisci of the lumbar zygapophysial joints. J Anat. , Dec, 135(Pt 4):795-809.
Hirsch, C. & Nachemson, A., 1954. New observations on the mechanical behavior of lumbar discs. Acta Orthop Scand. , 23(4):254-83.
Kapandji, I., 1986. Physiologie Articulaire. Paris: Maloine.
Leteneur, S., Simoneau, E. G. C., Dessery, Y. & Barbier, F., 2013. Trunk’s natural inclination influences stance limb kinetics, but not body kinematics, during gait initiation in able men.. PLoS One., 8(1):e55256.
Ma, K. et al., 2008. Basic and clinical studies on lumbar vertebral canal expansion with preservation of posterior ligaments complex.. Zhongguo Xiu Fu Chong Jian Wai Ke Za Zhi., Aug, 22(8):918-22..
Marchand, F. & Ahmed, A., 1990. Investigation of the laminate structure of lumbar disc anulus fibrosus. Spine, May, 15(5):402-10.
Masharawi, Y. et al., 2009. Lumbar facet and interfacet shape variation during growth in children from the general population: a three-year follow-up MRI study.. Spine, 15 Feb, 34(4):408-12.
Meijer, G., Homminga, J., Veldhuizen, A. & Verkerke, G., 2011. Influence of interpersonal geometrical variation on spinal motion segment stiffness: implications for patient-specific modeling.. Spine, 15 Jun, 36(14):E929-35.
Michalek, A., Gardner-Morse, M. & Iatridis, J., 2012. Large residual strains are present in the intervertebral disc annulus fibrosus in the unloaded state.. J Biomech., 30 Apr, 45(7):1227-31.
Miyake, R., Ikata, T., Katoh, S. & Morita, T., 1996. Morphologic analysis of the facet joint in the immature lumbosacral spine with special reference to spondylolysis.. Spine, Apr, 21(7):783-9.
Otsuka, Y. et al., 2010. In vivo measurement of lumbar facet joint area in asymptomatic and chronic low back pain subjects.. Spine, 15 Apr, 35(8):924-8.
Paholpak, P., Wang, Z., Sakakibara, T. & Kasai, Y., 2013. An increase in height of spinous process is associated with decreased heights of intervertebral disc and vertebral body in the degenerative process of lumbar spine. Eur Spine J., 2 Apr.
Peacock, A., 1952. Observations on the postnatal structure of the intervertebral disc in man. J Anat., Apr, 86(Pt 2): 162–179.
Pollintine, P. et al., 2010. Time-dependent compressive deformation of the ageing spine: relevance to spinal stenosis.. Spine, 15 Feb, 35(4):386-94.
Robertson, D., Von Forell, G., Alsup, J. & Bowden, A., 2013. Thoracolumbar spinal ligaments exhibit negative and transverse pre-strain.. J Mech Behav Biomed Mater. , 17 Apr, 23C:44-52
Rudert, M. & Tillmann, B., 1993. Detection of lymph and blood vessels in the human intervertebral disc by histochemical and immunohistochemical methods.. Ann Anat., Jun, 175(3):237-42.
Schendel, M. , 1993. Experimental measurement of ligament force, facet force, and segment motion in the human lumbar spine. J Biomech. , Apr-May, 26(4-5):427-38.
Schmorl, G. & Junghans, H., 1956. Clinique et Radiologie de la colonne vertébrale normale et pathologique.. Vélizy: Doin.
Schulte, T. et al., 2010. Intra-Articular Meniscoid Folds in Thoracic Zygapophysial Joints.. Spine, 26 Feb.
Simon, P. et al., 2012. In vivo topographic analysis of lumbar facet joint space width distribution in healthy and symptomatic subjects.. Spine, 20 May, 37(12):1058-64.
Stokes, I., 1987. Surface strain on human intervertebral discs. J Orthop Res, 5(3):348-55.
Taylor, J. & McCormick, C., 1991. Lumbar facet joint fat pads: their normal anatomy and their appearance when enlarged.. Neuroradiology., 33(1):38-42.
Taylor, J. & Twomey, L., 1984. Sexual dimorphism in human vertebral body shape. J Anat. , Mar, 138 ( Pt 2):281-6.
Wilke, H. et al., 1999 . New In Vivo Measurements of Pressures in the Intervertebral Disc in Daily Life. Spine, 15 Apr, 24(8):755-76.
Zander, T., Krishnakanth, P., Bergmann, G. & Rohlmann, A., 2010. Diurnal variations in intervertebral disc height affect spine flexibility, intradiscal pressure and contact compressive forces in the facet joints.. Comput Methods Biomech Biomed Engin., Oct, 3(5):551-7.
Zirbel, S., Stolworthy, D., Howell, L. & Bowden, A., 2013 Mar. Intervertebral disc degeneration alters lumbar spine segmental stiffness in all modes of loading under a compressive follower load.. Spine J., 15 Mar, S1529-9430(13)00167-8.

